عيادة جراحة الأعصاب للأطفال في تايلاند
تقدم عيادة جراحة الأعصاب للأطفال في مستشفى ساميتيويت للأطفال خدمات علاجية للاضطرابات العصبية للأطفال حتى سن 18 عامًا. وبالإضافة إلى الاستشارات التي يقدمها أطباؤنا المتخصصيين في طب الأعصاب للأطفال وأطباء الجينات وأخصائيي جراحة الأعصاب لدى الأطفال وغيرهم من الأخصائيين الآخرين في طب الأطفال، يتوفر لدينا فريق أطباء التخدير للعمل على تخفيف الآلام أثناء العلاج.
تضم العيادة أيضاً فريقاً من الممرضين المتمرسين والمدربين على أعلى مستوى في قسم المرضى الخارجيين، ووحدة العناية المركزة لحديثي الولادة (NICU) ، ووحدة العناية المركزة للأطفال (PICU)، لتقديم أفضل رعاية ممكنة لمرضنا. يخضع المرضى لفحص دقيق لتحديد الأسباب الكامنة وراء أي أعراض قبل أن يقرر أخصائيونا أفضل علاج لتحقيق نتائج مثلى لمرضانا.
خدماتنا :
- تتوفر لدينا أحدث التقنيات التشخيصية وجميع الفحوصات اللازمة مثل التخطيط الكهربي للدماغ (EEG)، وتخطيط كهربية العضل (EMG)، والتصوير الطبقي المحوري، والتصوير بالرنين المغناطيسي (MRI)، وتصوير الأوعية بالرنين المغناطيسي (MRA)، وتصوير الأوردة بالرنين المغناطيسي، تصوير الأوعية الدموية الدماغية للأطفال، كي نتمكن من التوصل إلى خطة علاج كاملة وأفضل خيار علاجي لكل مريض.
- علاج ورعاية الأطفال الذين يعانون من اضطرابات عصبية مثل الصداع المزمن والتهاب الدماغ والصرع والتهاب السحايا والنزف داخل الجمجمة وخراجات الدماغ والأورام الدموية تحت الجافية واستسقاء الرأس والكيسات العنكبوتية وأورام المخ والدماغ الخلقية وتشوهات الحبل الشوكي ومرض التعظم الدروزي وغيرها الكثير من الأمراض.
- جراحة الدماغ والعمود الفقري للأطفال بدءاً من حديثي الولادة وحتى الأطفال في سن 18 عامًا من قبل جراحي أعصاب الأطفال (استئصال الصفيحة الفقري، عملية فتح الجمجمة (حج القف)، وعملية قطع القحف).
- جراحات التحويلة (تحويلة البطينية الصفافية، تحويلة البطينية الأذينية، تحويلة الكيسة، تحويلة الناسور الجنبي)
استسقاء الرأس :
يُعد استسقاء الرأس من الحالات الخطرة للغاية والتي تتسبب في زيادة تدفق السائل الدماغي (CSF) في بطينات الدماغ.
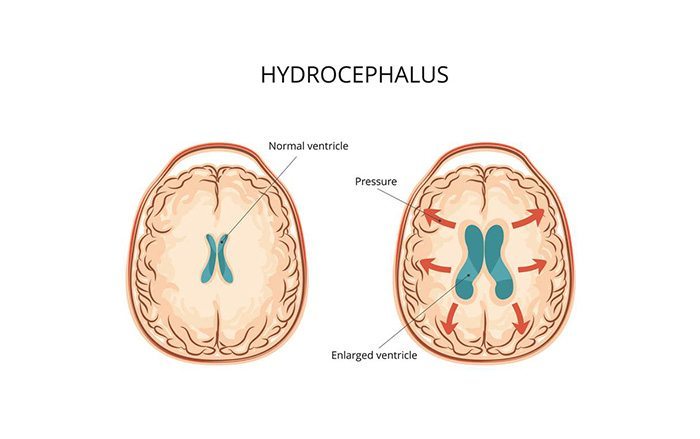
يحيط السائل الدماغي بالدماغ والحبل الشوكي، وعندما تتعرض الدورة العادية للسائل النخاعي للإعاقة بطريقة ما، يتجمع السائل في البطينين ويزداد في الحجم، محدثاً بعض الضغط داخل الرأس، مما يسبب استسقاء الرأس.
هناك نوعان من استسقاء الرأس: استسقاء الرأس الاتصالي واستسقاء الرأس غير الاتصالي. يطلق على استسقاء الرأس الاتصالي هذا الاسم لأن السائل الدماغي النخاعي يبقى في حالة تدفق بين البطينين المفتوحين، ولكن يتم منعه عند خروجه منهما. يطلق على استسقاء الرأس غير الاتصالي أيضا اسم “استسقاء الدماغ الانسدادي”، بسبب إعاقة تدفق السائل الدماغي في واحد أو أكثر من الممرات الضيقة بين البطينين. يعزى سبب استسقاء الدماغ في كثير من الأحيان إلى “تضيق القناة المائية”، أي عندما تضيق قناة سيلفيوس، وهي الممر بين البطينين الثالث والرابع في مركز الدماغ.
بعض حالات استسقاء الرأس خلقية، أي أن بعض الأطفال يولدون بها. وقد يعزى نشوؤها إلى حدوث شيء ما في مرحلة تطور الجنين داخل الرحم أو بسبب تشوهات وراثية. يسمى استسقاء الرأس الذي يتطور في أي وقت بعد الولادة مكتسبًا وقد يؤثر على الأشخاص في أي عمر. قد تكون الإصابة أو المرض سبباً في استسقاء الرأس. ومن الممكن أن يصاب الطفل باستسقاء الرأس دون اكتشاف أعراضه حتى سن البلوغ، على الرغم من ندرة هذه الحالة. وفي كثير من الأحيان، وإن لم يكن في كل الحالات، فإن هذا النوع من استسقاء الرأس ينشأ بسس تضيق قناة سيفلوس.
كيف يقوم الطبيب بتشخيص استسقاء الرأس؟
بمجرد أن يشتبه الطبيب في وجود نوع من استسقاء الرأس، فإنه يشرع على الفور في إجراء فحوصات مختلفة للتأكد من صحة التشخيص والتأكد من ملاءمة المريض لتلقي العلاج.
هناك أربعة أنواع رئيسية من الفحوصات:
- الفحوصات السريرية التي تشمل فحص المريض والفحص البدني أو العصبي
- تصوير الدماغ لمعرفة ما إذا كان هناك تضخم في البطينين، وذلك عن طريق:
-
- التصوير بالرنين المغناطيسي
- الأشعة المقطعية أو التصوير الطبقي المحوري
- اختبارات لقياس السائل الدماغي للتأكد من الاستجابة للتحويلة
- البزل القطني الخارجي
-
- قياس مقاومة التدفق الخارجة للسائل النخاعي
- البزل القطني
من المهم للغاية أن ينضم جراح الأعصاب أو أخصائي الأعصاب، حالما يشتبه في استسقاء الرأس، إلى الفريق الطبي الذي يتعامل مع المريض، حيث أنه يمكن أن يساعد في تفسير نتائج الفحوصات، وتقييم ملاءمة المريض لإجراء جراحة التحويلة، فضلاً عن مناقشة الجراحة مع المريض، وشرح إجراءات العناية بالمتابعة ومناقشة مخاطر وتوقعات الجراحة.
كيف يتم علاج استسقاء الرأس؟
تُعد التحويلة – وهي عبارة عن جهاز مزروع جراحيًا لشفط السائل الدماغي من الدماغ إلى جزء آخر من الجسم ليتم امتصاصه – العلاج الوحيد المتاح حالياً لاستسقاء الرأس.
عادة ما يكون لنظام التحويلة ثلاثة مكونات:
- القسطرة التي سيتم وضعها في البطينين في الدماغ
- صمام لتنظيم تدفق السائل الدماغي
- قسطرة تصريف لتصريف السائل الدماغي إلى جزء آخر من الجسم
لا يمكن رؤية أي من مكونات نظام التحويلة بعد الجراحة، لأنها مخفية تمامًا تحت الجلد. يمكن اللجوء إلى فَغر البُطَين الثالث التنظيري (ventriculostomy) كعلاج وخيار بديل لعدد صغير من المرضى.
يمكن للطبيب رؤية سطح البطين باستخدام منظار جراحة الأعصاب، وهو عبارة عن كاميرا صغيرة تستخدم تكنولوجيا الألياف البصرية للكشف عن مناطق جراحية صغيرة ويصعب الوصول إليها. يقوم الطبيب بتوجيه جهاز التنظير العصبي إلى الوضع الصحيح ثم يستخدم أداة لعمل ثقب صغير جدا في أرضية البطين الثالث، ومن ثم يمكن بعد ذلك تصريف السائل الدماغي من خلال الفتحة والتدفق باتجاه موقع الاستقبال حول سطح الدماغ، متجنباً العائق.

هل التحويلة مناسبة لكل مريض؟
هناك العديد من العوامل المختلفة التي يمكن من خلالها التنبؤ بمن ستنجح معه عملية زرع التحويلة. ترتبط النتائج الأفضل لزراعة التحويلة بما يلي:
- ظهور الأعراض
- إذا كان حجم البطين بحسب ما يظهر في التصوير، أكبر بكثير من السائل الدماغي في الحيز تحت العنكبوتية.
- وجود مقاومة عالية لتدفق السائل السائل الدماغي أو نطاق غير عادي أو نمط من لضغط السائل الدماغي وتسببها في ارتفاع ضغط الدماغ، أو مراقبة ضغط السائل الدماغي
من الممكن، ولكن من غير المعتاد، أن يتعافى المرضى تماماً من استسقاء الرأس. سيشعر معظم المرضى وعائلاتهم بأن عملية جراحة التحويلة كانت ناجحة إذا ما ساعدت في تحسين نوعية حياة المريض عن طريق تقليل مستوى الإعاقة أو الاعتماد على الآخرين قبل العملية أو منع المزيد من التدهور العصبي.
في معظم حالات استسقاء الرأس، يوضع العلاج الموصى به في التحويلة. تعمل التحويلة على تصريف السائل الدماغي (CSF) الزائد من البطينين في دماغ طفلك إلى جزء آخر من الجسم ليتم امتصاصه هناك. الهدف من هذا العلاج هو تقليل الضغط في دماغ طفلك عن طريق تصريف السائل الدماغي الذي تنتجه بطينات الدماغ. عادة ما يتم تصريف السائل من خلال أنبوب إلى البطن.
وهذا ما يسمى بـ التحويلة البطينية الصفاقية. في بعض الأحيان يقوم الأنبوب بتصريف السائل في بطانة الرئة، أو في حجيرة عليا في القلب (الأذين).

استسقاء الرأس: نصائح للوالدين
معرفة الأعراض
هناك عدد من الأعراض المختلفة لاستسقاء الرأس التي قد تظهر خلال حياة الفرد، بدءاً من الأطفال الذين لم يولدوا بعد وصولا إلى كبار السن. خلال فترة حمل المرأة، يمكن أن تساعد الموجات فوق الصوتية في تحديد ما إذا كان هناك تضخم في البطينين أو فراغات داخل دماغ الطفل. بالنسبة للرضع، تتمثل الأعراض الأكثر شيوعاً في حدوث تضخم غير طبيعي في الرأس. مع نمو الطفل، ستصبح الأعراض أقل جسديًا، لكنها ستظهر على شكل غثيان أو قيء أو صداع أو رؤية ضبابية.
تبقى الدوخة ومشاكل الرؤية هي الأعراض الرئيسية لاستسقاء الرأس بدءاً من سنوات المراهقة وحتى منتصف العمر. بالنسبة للمسنين الذين يتم تشخيصهم باستسقاء الرأس سوي الضغط (NPH)، تكون الأعراض أكثر حدة بشكل عام. وهذا يشمل في كثير من الأحيان تدهور الوظائف الجسدية مثل المشي، ومشاكل في تطوير أفكار متماسكة ومقنعة، وضعف السيطرة على المثانة.
لضمان التشخيص المبكر والعلاج، من المهم التعرف على العلامات التحذيرية عند مراجعة الطبيب؛ والتي تشمل:
بالنسبة للرضع والأطفال
- تضخم غير طبيعي في الرأس
- توتر ملحوظة وانتفاخ النافوخ
- عروق واضحة على فروة الرأس
- الشعور “بانفصال” بين عظام الجمجمة
- الصداع والغثيان والرؤية الباهتة
- النعاس والقيء والتهيج المفرض
- ميل لخفض أعينهم إلى الأسفل
بالنسبة للمراهقين
- صداع طويل ومستمر
- عدم القدرة على التفكير بوضوح أو التركيز
- مشكلة في المشي
- انخفاض القدرة على السيطرة على المثانة أو سلس البول
نصائح لما بعد العلاج
من المهم للغاية أن تحضر جميع زيارات الطبيب مع طفلك. ستتم مراقبة تطور طفلك من قبل الطبيب المختص خلال هذه الزيارات المنتظمة، وفي ذلك الوقت، سيقوم الطبيب بالتحقق من التالي:
- نمو الجسم الكلي وحجم الرأس ومعدل نمو الرأس
- قوة العضلات وانقبضاها
- الجلسة
- المهارات الحركية المناسبة للعمر
- التنسيق
- الوظائف الحسية – السمع والبصر واللمس
فريق الأخصائيين
Post-treatment advice
Panu Nacharoong, M.D. – Pediatric Neurosurgeon
- M.D., Faculty of Medicine of Prince Songkla University, 1998
- Diploma of Thai Board of Neurosurgery, Bhumibol Adulyadej Hospital, Royal Thai Air Force (RTAF) , 2003
- Certificate of Pediatric Neurosurgery , Taipei Veterans General Hospital, Taiwan 2009
- Certificate of The Asian Australasian Advanced course in Paediatric Neurosurgery (AAACPN) Singapore, Taiwan, India ; 2007,2008,2009
- Specializes in: Pediatric brain tumor surgery, Pediatric Neurosurgery
Nunthasiri Wittayanakorn, M.D. – Pediatric Neurosurgeon
- M.D., Faculty of Medicine, Khonkaen University
- Diploma of Thai Board of Neurosurgery, Bhumibol Adulyadej Hospital, 2012
- Diploma of Neurological Surgery, The royal children hospital, Melbourne , 2016
Somjit Sri-Udomkajorn, M.D. – Pediatric Neurologist
- M.D., Faculty of Medicine, Chulalongkorn University, 1989
- Diploma of Thai Board of Pediatrics, Queen Sirikit National Institute of Child Health, 1995
- Specializes in: pediatrics; pediatric neurology
Navarat Rungteeranon, M.D. – Pediatric Neurologist
- M.D., (First class honours), Faculty of Medicine, Chulalongkorn University, 2000
- Diploma of Thai Board of Pediatrics, Faculty of Medicine Chulalongkorn University, 2008
- Specializes in: pediatrics, pediatric neurology
Apasri Lusawat, M.D. – Pediatric Neurologist
- M.D., (Honors) Faculty of Medicine, Ramathibodi Hospital, Mahidol University
- Diploma of Thai Board of Pediatrics
- Certificate in Pediatric Neurology, The Royal College of Pediatricians of Thailand
